Абляция сердца при мерцательной аритмии. Что такое радиочастотная катетерная абляция?
- Абляция сердца при мерцательной аритмии. Что такое радиочастотная катетерная абляция?
- РЧА при мерцательной аритмии. Показания к РЧА ФП сердца
- Таблетки при мерцательной аритмии. Лечение хронической формы
- Абляция сердца последствия. Виды абляции сердца
- Сколько живут с мерцательной аритмией. Что это такое?
- Боли в сердце после РЧА. Проведение процедуры
Абляция сердца при мерцательной аритмии. Что такое радиочастотная катетерная абляция?
Радиочастотная катетерная абляция — это хирургический катетерный метод лечения сердечных аритмий, основанный на воздействии радиочастотной энергии на аритмогенные (образующие патологический ритм) очаги с целью их разрушения и подавления активности.
Радиочастотная энергия — это форма низковольтной высокочастотной электрической энергии, которая обычно используется в хирургии (например, в электрокоагуляции). Относительная безопасность радиочастотной энергии способствовала широкому внедрению РЧА в терапевтическую практику. С помощью радиочастотной абляции удается производить небольшие некротические повреждения при нагревании ткани. На размер поражения влияет длина дистального абляционного электрода и тип катетера. При стандартных параметрах напряжения и хорошем контакте катетера с сердечной тканью повреждения минимальны: около 5-7 мм в диаметре и 3-5 мм в глубину.
Проведение радиочастотной абляции у пациентов с аритмиями позволяет повысить эффективность их лечения, несмотря на большую продолжительность заболевания. Сохранение синусового ритма, как результат проведения РЧА, приводит к значительному снижению вероятности возникновения сердечно-сосудистых заболеваний и уменьшению проявлений сердечной недостаточности.
Проводится радиочастотная катетерная абляция под местной анестезией областей проколов. В ходе операции через небольшие разрезы на коже в бедренные, внутренние яремные, подключичные или локтевые вены вводятся от двух до пяти электродных катетеров. Затем, под контролем рентген-установки, они достигают сердца и располагаются в его левых или правых отделах (в зависимости от расположения аритмогенного участка). С помощью электродов врач обнаруживает и регистрирует конкретную локализацию источника патологического ритма с помощью электрофизиологического исследования. Далее, к этому очагу подводится радиочастотный электрод, который нагревает ткань сердечной мышцы до температуры 40-60°, тем самым вызывая местную гибель аритмогенных клеток. Завершается операция накладыванием кровоостанавливающих повязок на места проколов кожи.
РЧА при мерцательной аритмии. Показания к РЧА ФП сердца
При отсутствии патологий сердечна мышцы сокращается с частотой 60–80 ударов в минуту. При аритмии ЧСС повышается или снижается, иногда она становится хаотичной (возникают «перебои» сердца).
Радиочастотную катетерную абляцию назначают при таких нарушениях ритма, которые обусловлены возникновением аномальной биоэлектрической активности или проведением дополнительного импульса в сердечную мышцу.
Однако операция показана не при любых проявлениях аритмии, а только в следующих случаях:
- низкая эффективность медикаментозной терапии;
- побочные реакции со стороны организма на проводимое медикаментозное лечение;
- существует высокий риск серьезных последствий (сердечной недостаточности, обмороков, внезапной смерти);
- выявленный тип аритмии эффективно лечится методом РЧА.
Показаниями к проведению РЧА являются наджелудочковые и желудочковые нарушения ритма. К первым относят:
- АВУРТ (атриовентрикулярную узловую реципрокную тахикардию);
- АВРТ (атриовентрикулярную реципрокную тахикардию), обусловленную наличием дополнительного пути проведения (ДПП) электрического импульса;
- ПТ (предсердную тахикардию);
- ТП и ФП (трепетание и фибрилляция предсердий);
- мерцательную аритмию (мерцание предсердий).
К желудочковым нарушениям ритма относят:
- желудочковую экстрасистолию;
- идиопатическую желудочковую тахикардию;
- желудочковую тахикардию, связанную с наличием структурных сердечных патологий.
Проведение малоинвазивного вмешательства также эффективно при синдроме Вольфа-Паркинсона-Вайта (ВПВ). Так называют врожденную анатомическую аномалию, при которой наблюдается пучок Кента. Он соединяет предсердия с желудочками, образуя дополнительный проводящий путь.
Таблетки при мерцательной аритмии. Лечение хронической формы
Хроническая форма изначально лечится медикаментами. Предполагаемая схема воздействия:
- лекарства для снижения скачущего АД, стабилизации сердечного ритма (Атенолол, Небилет, Анаприлин);
- средства для снятия возбудимости мышечных волокон предсердий (Кордарон, Аллапинин, Хинидин);
- гликозиды для улучшения работы сердца, ритмичности ударов (Коргликин, Дигоксин, Целанид);
- средства для разжижения крови, препятствия тромбообразования (Аспирин, Кардио Тромбо АСС, Кардиомагнил);
- блокаторы бета-рецепторов (Камкор, Коронал, Эгилок, Беталок);
- гликозиды (Дигоксин);
- мочегонные средства (Верошпирон, Индапамид);
- адреноблокаторы (Бисопролол, Метопролол);
- антагонисты кальция (Варфарин).
Если явно выражена тахисистолия, мерцание беспокоит в состоянии покоя, то дополнительно для пациентов применимы Ксилен, Теотард, Верапамил.
После приема некоторых лекарств (Аллапинин, Пропафенон, Дизопирамид, Хинидин) аритмия может начать резко рецидивировать, тогда назначаются дополнительные средства для блокировки проводимых импульсов – b-блокаторы (Дигоксин, Верапамил).
К сожалению, избавиться от заболевания в полном объёме невозможно. Лечение медикаментами мерцательной (постоянной) формы поспособствует лишь временному удержанию ритма сердца в пределах нормы. Если приступы с новой силой повторяются вновь, то возможно назначение:
- кардиостимулятора;
- оперативного лечения по введению катетера в легочную вену на периферии, прижиганию лазером активных сердечных мышц с последующим обезвреживанием антисептическими растворами.
Абляция сердца последствия. Виды абляции сердца
Нормальный сердечный ритм восстанавливается при абляции путем прижигания небольшого участка сердца с помощью разнообразных физических факторов и через создание, таким образом, АВ-блокады: т. к. в результате прижигания этот участок блокирует проведение импульса, а функционирование тканей сердечной мышцы, прилегающих к полученному рубцу, не нарушается, тахикардия прекращается.
Данная методика стала активно применяться в хирургии еще в 80-е годы, а уже в 90-е был впервые применен метод радиочастотной абляции.
Современная кардиохирургия «вооружена» несколькими видами абляции.
Радиочастотная абляция сердца
Выполняется с применением комбинированной анестезии и представляет собой следующую последовательность действий: после произведения местной и внутривенной анестезии через один из сосудов к сердцу больного подводится катетер (потому данная хирургическая процедура еще носит название «катетерная абляция»).
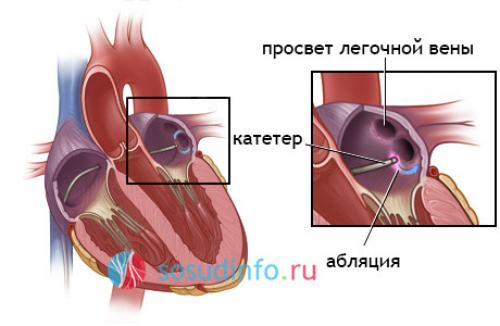
Далее следует, во-первых, установка эндокардиальных зондов-электродов (они будут осуществлять постоянную кардиостимуляцию, а также временную стимуляции правого желудочка), а во-вторых, установка в переднесептальной зоне правого предсердия абляционного электрода. Следующий этап операции – диагностика деятельности пучка Гиса путем многократной перестановки электродов и последующее высокочастотное воздействие с помощью высокой температуры, равной 40—60°С, – с целью деструкции очага, генерирующего патологические электрические импульсы, приводящие к тахикардии.
Полученная полная искусственная АВ-блокада требует поддержания сердечного ритма путем временного стимулирования правого желудочка – с применением упомянутых выше эндокардиальных электродов. Если полученный эффект характеризуется стабильностью, РЧ-абляция завершается вживлением постоянного водителя ритма – если есть такая необходимость.
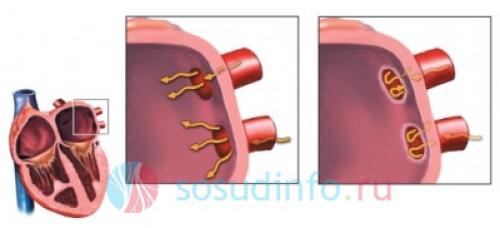
После абляции: хаотичные импульсы, провоцирующие аритмию, не могут попадать в полость предсердия
Все этапы операции, длящейся от 1,5 до 6 часов, проходят под постоянным контролем необходимого электрофизиологического оборудования и рентгентелевидения.
Подобная деструкция патологического очага может осуществляться также путем прочих физических воздействий, в соответствии с чем выделяют и другие виды абляции:
- Лазерная абляция.
Сколько живут с мерцательной аритмией. Что это такое?
Фибрилляция предсердий представляет собой нарушение ритма, при котором мышечные волокна данного отдела сердца сокращаются не просто вразнобой, а ещё и с огромной частотой – от 300 до 600 ударов в минуту. При этом процесс несогласован, хаотичен и приводит также к дисфункции желудочков. Внешне такая «пляска» сердца проявляется учащением пульса. Последний нередко бывает трудно прощупать, ведь он будто мерцает. Именно такое сравнение и дало патологии второе название – мерцательная аритмия.
Рядом с формулировкой диагноза в листе нетрудоспособности вы можете обнаружить код I 48, принадлежащий фибрилляции предсердий в МКБ 10-го пересмотра.
Приходится признать, что, несмотря на колоссальные достижения медицины в лечении данного заболевания, оно остаётся ключевой причиной инсульта, сердечной недостаточности и внезапной смерти. При этом прогнозируется увеличение числа таких пациентов. Последнее связано с ростом продолжительности жизни и, соответственно, количества пожилых людей, страдающих аритмией.
В чем разница между фибрилляцией и трепетанием
Хочу заметить, что распространённой ошибкой считается отождествление этих двух нарушений ритма. На самом деле фибрилляция и трепетание предсердий имеют различный генез и проявления. Для первой характерно:
- хаотичное сокращение кардиомиоцитов (клеток сердечной мышцы) с разными интервалами между ними;
- наличие множественных очагов, расположенных в левом предсердии и создающих внеочередные патологические разряды.
Трепетание – более лёгкая вариант аритмии. Хоть ЧСС и достигает 200-400 ударов в минуту, но бьётся сердце при этом через равные промежутки времени. Такое возможно благодаря согласованному сокращению мышечных волокон, поскольку импульсы исходят из одного очага возбуждения. Подробнее об этом типе нарушения ритма можно прочесть здесь.
Боли в сердце после РЧА. Проведение процедуры
Катетерная абляция проводится в больнице в специально оборудованном кабинете, где созданы все условия не только для проведения самой процедуры, но и для оценки ее эффективности, а также имеются средства для возобновления сердцебиения при необходимости.
Перед операцией пациенту обязательно дают успокаивающие препараты, а также с помощью местной анестезии обезболивают места введения катетеров. Обычно катетер вводят через правую или левую бедренные артерии, иногда через лучевые артерии. Место прокола тщательно обрабатывают антисептиком, чтобы не допустить попадания инфекции, а затем накрывают стерильным материалом.
Кровеносный сосуд пунктируется иглой, через которую затем вводят катетеры. Катетеры достигают сердца и располагаются в его камерах. Затем их подключают к специальному оборудованию, которое будет снимать электрокардиограмму. С помощью сигналов с внутренней стенки сердца можно установить источник аритмии. Иногда возникает необходимость дополнительно спровоцировать аритмию. Процедура называется электрофизиологическим исследованием сердца (ЭФИ).
ЭФИ — это метод исследования пациентов с нарушением ритма, во время которой врач дополнительно стимулирует различные отделы сердца и записывает электрокардиограмму. ЭФИ при РЧА проводится, чтобы установить точное расположение патологического очага.
При проведении ЭФИ могут наблюдаться неприятные ощущения в грудной клетке, небольшая боль или перебои в сердце. Этого не стоит бояться, поскольку все происходит под контролем врача и позволяет точно установить патологический очаг, посылающий сердцу неверные импульсы.
После того как патологический очаг обнаружен, к нему подводят электрод, который с помощью электрического тока воздействует на ткани сердца, нагревая их до сорока градусов. Под воздействием нагрева образуется микро-шрам, который блокирует неправильные нервные импульсы.
Чтобы понять, все ли получилось верно, ЭКГ снимают снова. Если результат процедуры удовлетворительный, из тела извлекаются электроды и катетеры, если нет, абляцию проводят снова. На место пункции накладывается давящая повязка, чтобы остановить кровотечение. После этого пациент на несколько дней остается в больнице. В первые сутки прописывается постельный режим и запрещается сгибать ноги, чтобы избежать осложнений.
Длительность самой процедуры обычно от полутора до шести часов, в зависимости и глубины залегания патологического очага.











